Vacinas e imunidade
Prevenção de doenças infeciosas
📧
- ICBAS/I3S/ Universidade do Porto
Referência Vilanova, M., (2020) Vacinas e imunidade, Rev. Ciência Elem., V8(2):021
DOI http://doi.org/10.24927/rce2020.021
Palavras-chave sistema imunológico, inoculação, vacinação, imunologia, imunidade
Resumo
Neste artigo é feita uma abordagem genérica à resposta imunológica à vacinação. São referidas as estratégias usadas na conceção de vacinas e os mecanismos imunológicos inerentes, com um foco especial nas vacinas preventivas de doenças infeciosas causadas por vírus e, de forma mais particular, nas abordagens em curso para a obtenção de uma vacina contra a COVID-19.
O que é uma vacina?
Designamos por vacina uma preparação que, quando administrada a um animal, induz uma resposta do sistema imunológico capaz de conferir resistência (imunidade) a uma doença, geralmente infeciosa ou tumoral.
O termo latino immunis, inicialmente usado num contexto fiscal ou militar e significando essencialmente “isento” ou “livre de” foi apropriado pela imunologia, a ciência que estuda o sistema imunológico. Este sistema, entre outras funções, permite ao nosso corpo defender-se contra as doenças infeciosas e gerar imunidade. O estado de imunidade refere a capacidade de resistir a um agente causador de doença, geralmente induzido por uma exposição prévia do sistema imunológico a esse agente ou a uma subunidade desse agente. Tucídides, um historiador da Grécia antiga, ao descrever a epidemia que ficou historicamente conhecida como a Peste de Atenas, ocorrida nesta cidade no ano 430 a.C., referia já que os enfermos e os moribundos encontravam mais compaixão por parte daqueles que tinham recuperado da doença, que não receavam por si próprios, tendo a noção que “o mesmo homem nunca era atacado duas vezes, pelo menos, não de modo fatal”. Neste relato, está implícita a noção da aquisição de imunidade natural a um agente infecioso.
O desenvolvimento de imunidade é o objetivo da utilização das vacinas. As vacinas são formulações de administração geralmente simples, de utilização fácil na clínica, que induzem uma resposta do sistema imunológico com efeito preventivo ou terapêutico de doenças, infeciosas na sua maioria. As vacinas podem ser concebidas de formas diversas. Em geral, contêm um ou mais antigénios, os alvos específicos da resposta imunológica que se pretende induzir, que podem ser administrados conjuntamente com substâncias ou sistemas que maximizam essa resposta, os chamados adjuvantes. Os adjuvantes podem modificar a resposta induzida pela vacinação na sua magnitude, potenciando-a, mas também na sua qualidade, no sentido de a tornar mais adequada e eficaz contra o agente particular contra o qual se pretende induzir proteção. Sais de alumínio ou emulsões de óleo em água (contendo esqualeno ou vitamina E) são exemplos de adjuvantes usados na vacinação em humanos.
A abordagem no desenvolvimento de uma vacina deverá ir ao encontro da indução dos mecanismos imunológicos mais adequados à proteção contra os agentes infeciosos particulares. De um modo muito genérico, podemos considerar que o sistema imunológico combate os agentes infeciosos através de fatores solúveis, como os anticorpos, produzidos pelos linfócitos B, ou através de mecanismos celulares, mediados por outras células leucocitárias. Os leucócitos, ou glóbulos brancos, podem ter uma função microbicida, como os macrófagos, os neutrófilos ou as células dendríticas, internalizando os agentes patogénicos através da fagocitose e destruindo-os de forma intracelular. Os linfócitos T citotóxicos, ou as células NK (natural killer), podem também contribuir para a resposta antimicrobiana, induzindo a lise de células infetadas e facilitando desse modo a eliminação do agente invasor. Os linfócitos T auxiliares, ajudam as outras células envolvidas na resposta imunitária, fagocíticas, citotóxicas e produtoras de anticorpos, contribuindo para a sua estimulação e especialização funcional. A tabela 1 lista as categorias principais de células imunológicas envolvidas na resposta a agentes infeciosos, detalhando a sua função principal.
Genericamente, agentes infeciosos que têm crescimento ou se disseminam de forma extracelular, são melhor combatidos através da produção de anticorpos, uma resposta designada humoral, ao passo que agentes infeciosos intracelulares, ou seja, que necessitam de crescer no interior das células do hospedeiro, são mais eficazmente combatidos com uma resposta de tipo celular.
A resposta imunitária contra um agente patogénico inicia-se geralmente quando as células epiteliais ou as células fagocíticas residentes em tecidos, como macrófagos ou células dendríticas imaturas, detetam padrões moleculares associados a agentes patogénicos. Trata-se de moléculas importantes para a fisiologia dos diferentes agentes patogénicos e por isso presentes de forma transversal em grandes grupos de microrganismos (por exemplo, vírus de ARN, vírus de ADN, leveduras, bactérias Gram-positivas, bactérias Gram-negativas, etc.). Dentro destes padrões moleculares encontram-se componentes das paredes bacterianas ou fúngicas, como polissacarídeos ou lipopolissacarídeos, ácidos nucleicos (ADN ou ARN) de vírus e bactérias, ou determinadas proteínas, como as constituintes dos flagelos bacterianos.
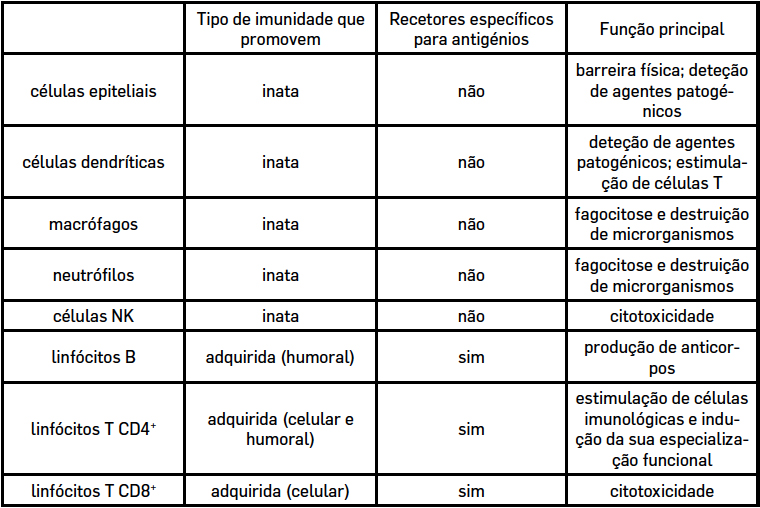
Estes componentes microbianos são reconhecidos por recetores celulares na superfície, no citosol ou em compartimentos intracelulares das células imunológicas que fazem parte do designado sistema imunitário inato. Tem esta designação por ser constituído por componentes pré-formados ou produzidos muito rapidamente na sequência da invasão por um agente infecioso. Um exemplo paradigmático destes recetores são os da família Toll-like ou algumas lectinas do tipo C, que originam assim um primeiro alerta ao sistema imunológico e uma resposta de defesa. A defesa inata, apesar de rápida, não é muito específica, não conseguindo distinguir de forma muito fina os agentes patogénicos. Contudo, vai contendo as infeções enquanto não entram em ação mecanismos que são muito mais específicos e de grande eficácia, mas que demoram alguns dias ou semanas até serem notórios, que dependem essencialmente dos linfócitos B e T. Os linfócitos B e T possuem recetores na sua superfície que lhes permitem reconhecer com uma grande especificidade componentes dos agentes patogénicos. Por exemplo, uma determinada proteína ou polissacárido. São as moléculas reconhecidas pelos linfócitos através desses recetores que designamos por antigénios. Cada linfócito tem um recetor antigénico de especificidade única. No conjunto dos nossos linfócitos, poderemos ter sempre algumas células capazes de reconhecer um antigénio estranho ao nosso organismo, com o qual o nosso corpo se venha a confrontar. As células B reconhecem os antigénios através dos anticorpos ou imunoglobulinas, que além de estarem presentes na sua superfície podem também ser secretados e encontrados por isso na circulação sanguínea. O recetor das células T para antigénios não é secretado, encontrando-se apenas na superfície destas células. Através deste recetor, as células T reconhecem os antigénios quando estes lhe são apresentados ligados às chamadas moléculas do complexo de histocompatibilidade. As células dendríticas são as mais eficazes para fazer essa apresentação antigénica, mas também os macrófagos ou as células B são capazes de o fazer de forma eficaz. Tendo em conta essa eficácia, chamamos a estas “células apresentadoras de antigénio profissionais”, ou simplesmente “células apresentadoras de antigénio”, embora outros tipos celulares possam ter também essa função. As células T incluem duas populações principais: células T CD4+ e células T CD8+. As primeiras, têm uma ação auxiliar, potenciando e orientando a resposta mediada por outras células da imunidade. As células T CD8+ podem adquirir função citotóxica, induzindo a morte de células infetadas. As células B são as únicas capazes de produzir anticorpos.
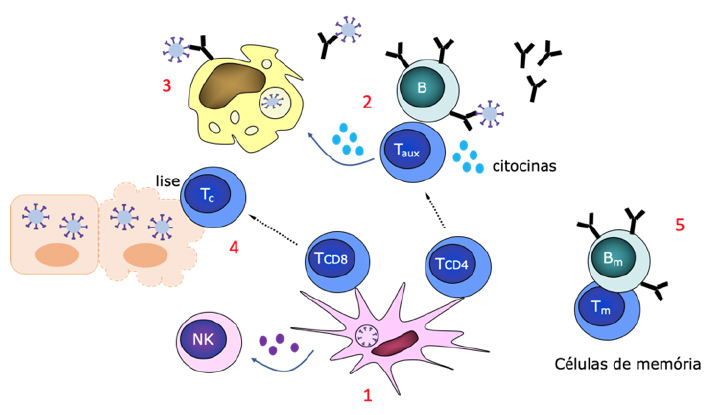
Como funcionam as vacinas?
As vacinas são constituídas pelos alvos específicos, os antigénios que irão induzir a resposta mediada por linfócitos e, se necessário, por componentes adicionais, que são designados por adjuvantes. Os adjuvantes potenciam a resposta, mas também determinam o tipo de resposta, privilegiando um carácter mais humoral (anticorpos) ou mais celular. Muitas vezes, os adjuvantes mimetizam os padrões moleculares associados a microrganismos patogénicos, ativando a imunidade inata, que é essencial para uma boa resposta específica ou adquirida.
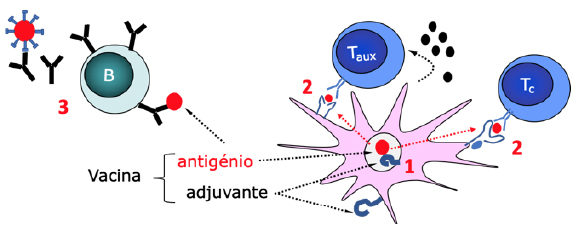
Há diversos tipos de estratégias que podem ser seguidas no desenvolvimento de vacinas, que se referem a seguir. As vacinas vivas atenuadas ou as vacinas inativadas, utilizam microrganismos intactos que são tratados de forma a reduzir ou anular a sua virulência e a capacidade de induzir doença, mantendo, contudo, as suas propriedades imunogénicas. Estas vacinas induzem uma resposta muito semelhante à que é naturalmente induzida pelo agente patogénico, ativando a resposta inata e adaptativa, celular e humoral. A vacinação contra o sarampo utiliza uma estirpe atenuada do vírus como imunogénio, sendo um exemplo de grande sucesso na utilização de uma vacina viva atenuada. A principal preocupação na utilização deste tipo de vacinas é a reversão para um estado virulento, o que pode ser ultrapassado com o recurso a uma vacina inativada, em que a imunização é feita com um agente microbiano morto e, por isso, sem virulência residual. As vacinas de subunidades utilizam apenas determinados antigénios constituintes dos microrganismos ou toxinas libertadas por eles, inativadas, para induzir a imunização, sendo por isso mais seguras. Contudo, ao serem menos potentes na indução da resposta imunológica, necessitam da utilização de adjuvantes e de imunizações repetidas (reforços). O conhecimento dos genomas dos agentes patogénicos, que hoje em dia pode ser muito rapidamente conseguido, como se verificou no caso do vírus SARS-CoV-2, permite utilizar tecnologias de ADN recombinante para produzir antigénios proteicos recombinantes em grande quantidade, que podem assim ser facilmente usados como imunogénios. É o caso das vacinas para a hepatite B ou para o cancro do colo do útero, causado pelo vírus do papiloma humano. A produção de organismos recombinantes, vírus ou bactérias, pode ser também utilizada na vacinação, permitindo introduzir sequências de ácidos nucleicos codificantes de proteínas de um organismo heterólogo virulento (antigénios contra os quais pretendemos induzir uma resposta), num outro organismo de virulência negligenciável, mas com boa imunogenicidade. Este tipo de vacinação é normalmente muito eficaz, ativando os vários ramos da resposta imunológica inata e adquirida. Sequências de ADN complementar (cADN) ou ARN codificantes de um determinado antigénio podem ser diretamente administradas no hospedeiro e induzir uma resposta ao antigénio que codificam. Pensa-se que a expressão desse material genético por células apresentadoras de antigénio, como as células dendríticas, e a sua tradução na proteína antigénica codificada induzem a resposta específica a esse antigénio. Por outro lado, os ácidos nucleicos podem também e por si só, ter um efeito adjuvante, por estimularem determinados recetores de padrões moleculares associados a agentes patogénicos.
Que benefícios resultam da vacinação?
As vacinas podem ser preventivas, se evitam as doenças, ou terapêuticas, se usadas para tratar uma doença já estabelecida. A vacinação teve o seu maior êxito com a erradicação da varíola à escala global. Para além do benefício direto de poder evitar um enorme custo humano e económico, nos sistemas de saúde, prevenido a mortalidade ou morbilidade associada às doenças infeciosas, o uso de vacinas pode ter ainda benefícios indiretos, evitando, por exemplo, no caso das vacinas antibacterianas, a utilização de antibióticos. Contribuem assim para evitar o desenvolvimento de estirpes bacterianas multirresistentes e a preservação de uma microbiota saudável. Na vacinação maternal, o efeito pode ser duplo, uma vez que imunizando as mães, estas podem transmitir anticorpos aos fetos e aumentar a sua resistência a possíveis infeções após o nascimento. Como as pessoas idosas têm uma menor capacidade de resistir a infeções e até de responder à vacinação, é importante que esta se faça de forma massiva nas camadas mais jovens da população, evitando assim a propagação de doenças e protegendo os idosos pelo efeito de imunidade de grupo. Este facto responsabiliza-nos a todos como membros de uma comunidade, mas também é gratificante por fazer de cada um de nós um agente de proteção.
Apesar de trazer benefícios óbvios para a saúde humana, assistiu-se recentemente ao surgimento ou ressurgimento de movimentos anti-vacinação, na sua maioria fundamentados em dados pseudocientíficos que a internet permite difundir sem o devido escrutínio. Apesar de muito recente, a realidade impactante da atual pandemia de COVID-19 tem demonstrado a necessidade de apostar na vacinação como a forma mais eficaz de combater esta doença infeciosa, o que pode generalizar-se a outras doenças infeciosas.
O estado atual da vacinação para a COVID-19
As tentativas para desenvolver uma vacina eficaz contra o vírus SARS-CoV-2, causador da COVID-19, foram iniciadas muito rapidamente. Contudo, é pouco provável que esta venha a ser conseguida antes do término da primeira vaga pandémica. As abordagens atualmente em curso na tentativa de criar essa vacina exemplificam, num caso concreto, estratégias que são mais transversais e usadas na proteção contra outras doenças infeciosas. Da experiência adquirida do estudo das epidemias devidas aos vírus relacionados SARS-CoV-1 e MERS-CoV, identificadas em 2003 e 2012, respetivamente, a proteína S das espículas do vírus parece ser um alvo promissor na vacinação contra o SARS-CoV-2. Nomeadamente, pela neutralização do domínio de ligação do vírus às células do hospedeiro. A proteína S interage com um recetor existente nas células do hospedeiro, a enzima conversora da angiotensiona- 2, que funciona como uma porta de entrada para os vírus SARS-CoV-1 e SARS-CoV-2.
A proteína S produzida de uma forma recombinante está a ser utilizada em vários estudos de vacinação, ainda pré-clínicos. Como foi referido acima, sendo uma vacina que utiliza antigénio recombinante é segura, não necessitando da manipulação do vírus. Carecerá, contudo, de reforços, uma vez que as proteínas, por si só, não são muito eficazes na indução de uma resposta imunológica. Abordagens alternativas, tendo por base neutralizar este mesmo antigénio, já em ensaios clínicos, estão a utilizar a imunização com ARN ou ADN codificante dessa proteína. Uma destas abordagens usa o ARN mensageiro codificante da proteína S, encapsulado numa nanopartícula lipídica, como imunogénio. O mRNA administrado leva à expressão da proteína do vírus por células do hospedeiro induzindo uma resposta imunitária. As nanopartículas podem ser usadas em vacinação como transportadores do imunogénio. Devidamente funcionalizadas, podem mesmo dirigir o imunogénio para células específicas, como as células apresentadoras de antigénio, de forma a potenciar a sua apresentação às células T e induzir uma imunização mais eficaz. Um tipo particular de nanoparticulas, designadas virosomas, é já usado como imunogénio na vacinação contra a gripe, ou como adjuvante na vacinação contra a hepatite A.
A utilização de vetores virais está também a ser testada na vacinação contra o SARS- -CoV-2. Várias abordagens em curso, utilizam um vírus atenuado, que não cause infeções sintomáticas ou grande desconforto em humanos, como plataforma manipulada geneticamente para a expressão do antigénio-alvo do SARS-CoV-2. Têm a vantagem de a vacinação não necessitar de reforço, pressupondo uma única administração. O vírus da estomatite vesicular é um possível candidato como vetor, já utilizado na vacinação contra o Ébola. Também estão a ser testadas abordagens que utilizam vetores virais não replicativos, uma das quais, presentemente em ensaio clínico de fase I/II, ou seja, já em humanos, sendo uma das abordagens mais avançadas no caminho para uma utilização em grande escala.
A utilização do vírus atenuado como imunogénio está também a ser testada, ainda em fase pré-clínica. Diz-se que um agente patogénico está atenuado quando a sua virulência é anulada ou pelo menos reduzida, o que pode ser conseguido de várias formas como cultivando- o em múltiplas passagens in vitro ou in vivo em hospedeiros heterólogos, ou por manipulação genética. A utilização de vírus atenuados é usada na vacinação em humanos há bastante tempo, como por exemplo no caso do sarampo, papeira e rubéola. Uma alternativa, considerada mais segura, é a utilização do vírus inativado, estando atualmente em curso dois ensaios clínicos, usando esta estratégia para proteger contra a COVID-19. Nesta forma de vacinar, o agente patogénico é inativado, perdendo a sua capacidade replicativa e infeciosa. A inativação do vírus é usada, por exemplo, na preparação de vacinas contra a gripe.

Esta preocupação em tentar conseguir desenvolver uma vacina para a SARS-CoV-2 é o reflexo da importância que tem esta forma de proteger as populações, mas também da atenção que a COVID-19 tem merecido por parte das instituições, dos media e do público à escala global. No entanto, um aspeto negativo desta enorme apreensão que a pandemia causa, tem sido alguma negligencia registada na toma das vacinas que fazem parte dos programas de vacinação já instituídos. Experiências passadas e algumas recentes, como no caso da vacinação contra o sarampo, revelaram já que a interrupção da vacinação regular, com perda do efeito de imunidade de grupo, rapidamente causa um aumento nos casos de doença, o que deve ser evitado a todo custo. Por último, cabe dizer que a ciência se constrói historicamente, com base em conhecimentos produzidos anteriormente. Como recentemente apontado por Carl Dieffenbach e Anthony Fauci1, várias das abordagens usadas na tentativa de produzir uma vacina para a COVID-19 têm o contributo de estudos feitos na procura de uma vacina para o VIH. É por isso expectável que o grande investimento que está a ser realizado para combater a atual pandemia através da vacinação possa também beneficiar o desenvolvimento de vacinas futuras dirigidas a outras doenças infeciosas.
Referências
- 1 DIEFFENBACH, C. W. & FAUCI, A. S. The search for an HIV vaccine, the journey continues, J Int AIDS Soc. 2020.
Este artigo já foi visualizado 24879 vezes.



